Abismo en el financiamiento de Medicaid: Implicaciones para los sistemas de atención de salud de Puerto Rico y las Islas Vírgenes de los EE.UU.
Introducción
Este resumen ofrece una descripción general del estado de los sistemas de atención médica y los programas de Medicaid en Puerto Rico y USVI, aproximadamente un año y medio después de las tormentas. El resumen se enfoca en estos desafíos e incluye el análisis de KFF de las implicaciones para las finanzas del programa de Medicaid de los territorios, ya que la mayoría de los fondos federales de Medicaid provistos a través de la Ley de Cuidado de Salud a Bajo Precio (ACA) y la asistencia para desastres expirarán a fines de septiembre de 2019. El resumen se basa en trabajos anteriores, informes públicos recientes y entrevistas con funcionarios del territorio en los lugares afectados, proveedores, planes de salud de Puerto Rico y beneficiarios.1
Antecedentes
Históricamente, Puerto Rico y USVI han experimentado una amplia gama de disparidades de salud, cobertura e infraestructura de atención médica en comparación con los estados. En Puerto Rico, la población de 3.3 millones2 tiene tasas más altas de salud regular/deficiente, ataque cardíaco/enfermedad cardíaca, diabetes y mortalidad infantil que los Estados Unidos en general. La población de USVI de 107,0003 tiene tasas más altas de diabetes y mortalidad infantil en comparación con los Estados Unidos en general. Además, el 47% de la población total de Puerto Rico está inscrita en Medicaid, 13 puntos porcentuales más que la tasa del estado más alto (Nuevo México, con un 34%). En USVI, más de la mitad de la población no tiene seguro de salud (30%) o está inscrita en Medicaid (22%), en comparación con las tasas de personas sin seguro de Puerto Rico (7%) y el resto de los Estados Unidos (12%). Además, Puerto Rico y USVI tienen el desafío de una infraestructura de atención médica que aún se está recuperando después de los huracanes, así como la continua emigración de los proveedores, situación que ha empeorado después de las tormentas.
Antes de los huracanes de 2017, Puerto Rico y USVI ya enfrentaban desafíos económicos de larga data, incluidas altas tasas de deuda, pobreza y desempleo. En respuesta a la crisis de la deuda en Puerto Rico, en junio de 2016, el Congreso aprobó la Ley de Supervisión, Gestión y Estabilidad Económica de Puerto Rico (PROMESA) para permitir que Puerto Rico reestructure sus deudas y administre sus ingresos y gastos. PROMESA creó la Junta de Supervisión y Administración Financiera (FOMB), que en parte requiere que el gobierno de Puerto Rico presente un plan fiscal que obtenga la aprobación de la FOMB. USVI también ha enfrentado desafíos financieros, ya que su economía disminuyó en más del 30% entre 2008 y 2016, junto con la pérdida de población y de empleos en ciertas industrias4. Los huracanes de septiembre de 2017 exacerbaron estos desafíos al acelerar la emigración de los residentes y los proveedores de atención médica y al destruir hogares, escuelas, negocios y otras infraestructuras.
A diferencia de los estados, Puerto Rico y USVI reciben fondos federales de Medicaid con un límite máximo y una tasa fija federal para Medicaid, que es inferior a la tasa que recibirían si fueran estados. Los 50 estados y DC reciben fondos federales de Medicaid de forma abierta, con una tasa federal equivalente (porcentaje de asistencia médica federal o FMAP) que varía según el ingreso per cápita del estado. En contraste, el financiamiento federal anual de Medicaid para los territorios está sujeto a un límite legal con un FMAP fijo del 55%. Si Puerto Rico y USVI fueran tratados como estados, sus FMAP serían la tasa máxima permitida de 83%5. Los límites de financiamiento dejan a los territorios con una cantidad significativamente menor de fondos de la que necesitan para operar sus programas de Medicaid. Por ejemplo, si no fuera por los fondos temporales, los fondos federales con límite máximo de Puerto Rico en el año fiscal 2018 habrían cubierto aproximadamente el 13% del costo del programa6. Puerto Rico y USVI también basan la elegibilidad de Medicaid en los niveles locales de pobreza en lugar del nivel federal de pobreza, lo que lleva a un umbral de elegibilidad más bajo que el que existe en los estados. En Puerto Rico, la transición reciente a los métodos de determinación de elegibilidad de Medicaid ajustados por ingresos brutos modificados (MAGI) exigidos por ACA ha afectado la elegibilidad de algunas personas, lo que derivó en la pérdida de cobertura.
El gobierno federal puso a disposición fondos adicionales de Medicaid para todos los territorios en virtud de la Ley de Cuidado de Salud a Bajo Precio (ACA) y para Puerto Rico y USVI después de los huracanes bajo la Ley de Presupuesto Bipartidista de 2018 (BBA), pero la mayoría de estos fondos expirarán a fines de septiembre de 2019. La asignación de ACA consiste en $6.3 mil millones disponibles entre julio de 2011 y septiembre de 2019 y otros $1,000 millones —proporcionados a los territorios en lugar de tener sus propios mercados de seguros de salud— que vencen a fines de diciembre de 2019. De estos $7.3 mil millones combinados, Puerto Rico recibió la gran mayoría ($6,3 mil millones) y USVI recibió aproximadamente $300 millones. Los fondos de ayuda para huracanes de la BBA incluyeron $4,800 millones para Puerto Rico y $142,5 millones para USVI. Estos fondos no requieren un equiparamiento local, y también expirarán a fines de septiembre de 2019. El vencimiento de los fondos de ACA y BBA hará que los territorios vuelvan a sus niveles de financiamiento pre-ACA con el 55% de FMAP hasta el límite legal; más allá de ese punto, los territorios son completamente responsables de los costos del programa.
Resultados clave
¿Cuál es el papel de los fondos federales de Medicaid en los sistemas de atención médica de los territorios?
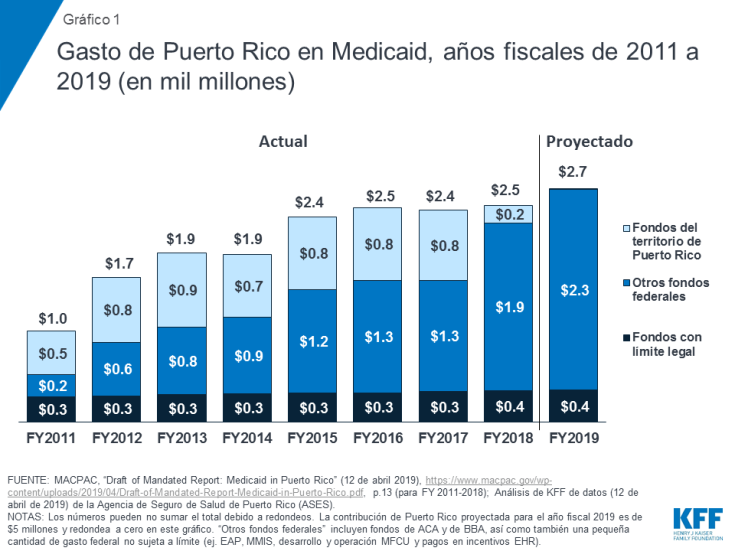
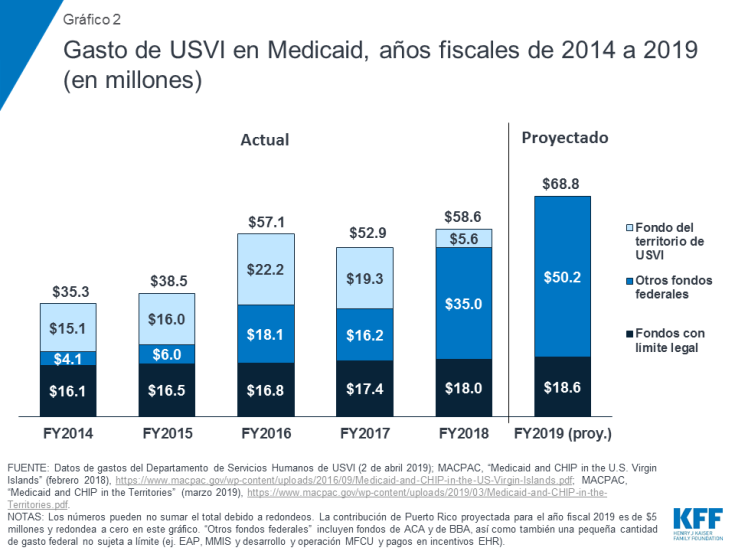
Tanto para Puerto Rico como para USVI, los fondos de ACA y de la BBA han sido fundamentales para apoyar los servicios de atención médica y aliviar la presión sobre el financiamiento local de Medicaid. Históricamente, antes de recibir los fondos federales, ambos territorios habían gastado recursos más allá del límite acordado para respaldar sus programas, poniendo presión sobre las economías locales. Una vez que los fondos de ACA estuvieron disponibles, los territorios se apoyaron en estos fondos como una parte importante de la ayuda federal para sus programas de Medicaid (Gráfico 1; Gráfico 2). Después del azote de los huracanes, en septiembre de 2017, los territorios enfrentaron un aumento en las necesidades de atención médica de los residentes, la pérdida de ingresos por un turismo y actividad económica reducidos y la infraestructura de atención médica dañada. Los fondos de la BBA y el FMAP temporal del 100% brindaron un apoyo crucial para los programas de Medicaid y los sistemas de atención médica de los territorios, ya que los recursos locales limitados dificultaron la financiación de
la participación del estado para acceder a los dólares federales de Medicaid.
Los territorios han utilizado fondos federales de Medicaid de ACA y de la BBA para expandir y respaldar la cobertura. Tanto Puerto Rico como USVI ampliaron la elegibilidad para Medicaid bajo ACA, y la inscripción aumentó aún más inmediatamente después de los huracanes7. En USVI, la elegibilidad y el Medicaid ampliado han aumentado a más del doble la inscripción desde 2013, hasta casi 28,000 personas desde marzo de 20198. Se estima que 20,000 personas siguen siendo elegibles, pero no están inscritas en la cobertura9. USVI ha estado realizando actividades de divulgación con estas personas y tratando de ampliar el uso de la presunta elegibilidad para aumentar la inscripción. Si bien la presunta elegibilidad es efectiva a corto plazo, funcionarios y proveedores de Medicaid del territorio enfatizaron la necesidad de garantizar que las personas completen el proceso de determinación completo para permanecer en el programa y no perder la cobertura. Las tasas de personas sin seguro y las cargas de atención no compensadas siguen siendo mucho más altas en USVI en comparación con Puerto Rico, en donde Medicaid cubre a una mayor proporción de la población.
Funcionarios del territorio también han recurrido a fondos adicionales para apoyar las tasas de reembolso mejoradas para los proveedores, la capacidad de las clínicas y las mejoras de infraestructura. Las clínicas en Puerto Rico dependen en gran medida de los ingresos de Medicaid, al igual que los hospitales de la red de seguridad en USVI debido a la alta proporción de residentes sin seguro en el territorio y los altos niveles correspondientes de atención no compensada. Medicaid representa el 51% de los ingresos de los centros de salud comunitarios en Puerto Rico (comparado con el 45% en los Estados Unidos continental en general), mientras que las subvenciones federales de la Sección 330 representan el 31% (comparado con el 18%). Con los fondos federales adicionales, los funcionarios de Puerto Rico han ajustado temporalmente las tasas límite para alinearse más estrechamente con las tasas de Medicare, y USVI también aumentó las tasas de reembolso de los proveedores y se mejoraron las actividades de reclutamiento, especialmente para enfermeras. Los niveles más altos de reembolso ayudan a respaldar los salarios, servicios clínicos adicionales y expansiones de infraestructura. Como resultado, estos aumentos también apoyan a la economía en general.
¿Cuál es el estatus de los sistemas de atención de salud de los territorios y las reformas del sistema de prestación de servicios?
Incluso con fondos federales adicionales de Medicaid, la infraestructura de atención médica del territorio aún no se ha recuperado completamente de los huracanes, particularmente en USVI. En Puerto Rico, los problemas de recuperación de infraestructura son en gran medida geográficos, con la región central de la isla, y las islas costeras de Vieques y Culebra, enfrentando los mayores desafíos por la disponibilidad de proveedores y las instalaciones adecuadas para diálisis y otros servicios. En USVI, los hospitales no han regresado a la capacidad anterior a la tormenta y apenas están comenzando a reconstruirse. Vea el Recuadro 1 para más detalles sobre los hospitales en USVI.
Recuadro 1: Actualización de infraestructura hospitalaria en USVI
El hospital principal en St. Thomas, Schneider Regional Medical Center, está operando para la mayoría de los servicios, excepto para radiación oncología, ya que su centro de cáncer permanece cerrado por los daños que sufrió. Sin embargo, el censo promedio de pacientes de Schneider ha disminuido en un 30% (de 65,000 a 45,000), y los ingresos han disminuido en un 45% después de las tormentas. El hospital todavía necesita transferir a unos 15 a 20 pacientes diariamente de la isla para recibir servicios de traumatología, cáncer y cardiología. Después de muchos retrasos, el hospital recibió la aprobación para seguir adelante con una importante reconstrucción a largo plazo en su ubicación actual, que tendrá lugar en etapas y se encuentra actualmente en su fase de diseño.
El hospital Juan F. Luis en St. Croix sufrió daños más extensos y aún está esperando una determinación de FEMA sobre la reconstrucción. A finales de febrero de 2019, las unidades modulares diseñadas para proporcionar servicios de emergencia temporales y diálisis estaban cerca de comenzar a funcionar, después de muchas demoras. Las unidades modulares requirieron de modificaciones y ajustes costosos para recibir la certificación, que fueron difíciles de completar con los recursos limitados de la isla. Mientras que las unidades de diálisis están operando y la mayoría de los pacientes han regresado a St. Croix, los pacientes de diálisis aún necesitan otros servicios generales, incluidos alojamiento y transporte, para que el tratamiento sea exitoso.
La disponibilidad de proveedores sigue siendo un desafío tanto en Puerto Rico como en USVI. Las tormentas exacerbaron los problemas de larga data con la disponibilidad de proveedores en Puerto Rico y USVI. Debido a la crisis de la deuda y el reembolso limitado antes de los huracanes, la emigración de proveedores ha provocado escasez en ciertas especialidades, así como con el personal de enfermería. Los territorios han tratado de enfrentar estos desafíos mediante la contratación de personal temporal, aumentando las tasas de reembolso, mejorando el reclutamiento local, maximizando el uso de asistentes médicos certificados (en lugar de enfermeras registradas más caras y enfermeras con licencia) y modificando los procedimientos de concesión de licencias. Sin embargo, la incapacidad de los territorios para competir con los estados con respecto al salario, la disponibilidad limitada de viviendas y escuelas, el acceso limitado a la infraestructura y tecnología de atención médica de vanguardia y la incertidumbre sobre la disponibilidad de apoyo de fondos federales hacen que sea difícil reclutar, y retener, proveedores.
La salud mental sigue siendo un área de necesidad crítica en Puerto Rico y USVI. La salud mental en ambos territorios sigue siendo un desafío, ya que las crecientes necesidades posteriores a la tormenta ponen una presión adicional sobre la ya limitada capacidad de servicios. En Puerto Rico, las personas inscritas en Medicaid describieron estados de ansiedad y trauma post-huracán persistentes, junto con largos tiempos de espera para las referencias y citas de salud mental. USVI tiene proveedores psiquiátricos limitados, con un solo psiquiatra en St. Thomas y St. Croix, sin capacidad de internación para atención de salud mental a largo plazo y servicios limitados para pacientes ambulatorios. La escasez de servicios ambulatorios hace que sea difícil dar de alta a los pacientes con episodios psiquiátricos agudos para que reciban atención continua en la comunidad. En este escenario, los servicios de salud del comportamiento y abuso de sustancias de USVI operan bajo un decreto de consentimiento del gobernador. Un grupo asesor se reúne semanalmente e incluye proveedores y agencias como los Departamentos de Salud, Correcciones y Educación. Los esfuerzos para mejorar esto incluyen planes para encontrar opciones para servicios a largo plazo y construir una unidad hospitalaria de salud conductual para el cuidado de transición. Las clínicas están trabajando para ampliar el acceso a los servicios de salud mental a través de la telemedicina y el uso de trabajadores sociales clínicos certificados o asistentes médicos. Debido a los principales daños causados por las tormentas en las instalaciones del Departamento de Salud de USVI, otras clínicas han intervenido para abordar las necesidades de salud del comportamiento.
Más allá de la salud mental, los territorios están experimentando otras necesidades de salud críticas, así como cambios demográficos que podrían afectar el tamaño y el perfil de sus poblaciones de Medicaid. Las clínicas en Puerto Rico informaron sobre la exacerbación de las afecciones más comunes que tratan, en particular la diabetes, las enfermedades cardiovasculares, la hipertensión y la obesidad. En USVI, estas condiciones también se encuentran entre las necesidades comunes, así como las de atención dental, que están generalizadas ya que los pacientes se enfrentan con una escasez de dentistas que participen en el programa de Medicaid del territorio. En Puerto Rico, las tendencias y proyecciones recientes muestran una disminución esperada en la inscripción de Medicaid de 1.5 millones a 1.2 millones de 2017 a 2020 debido a la expiración de un período de re determinación demorado, la emigración, la recuperación económica que puede aumentar los ingresos de los residentes lo suficiente para que no sean elegibles para Medicaid, transición a los métodos de determinación de elegibilidad de MAGI Medicaid y cierta confusión derivada de las reformas de atención administrada10. La tasa de natalidad de Puerto Rico también ha disminuido, ya que un hospital de Puerto Rico que solía atender más de 300 partos por mes informó que ahora, en un buen mes, hay 190 nacimientos. Las clínicas de Puerto Rico también informaron que atienden a una población cada vez más mayor, y sobre los esfuerzos para reclutar más proveedores geriátricos.
Los proveedores y funcionarios tanto en Puerto Rico como en USVI describieron la necesidad de una educación de salud más amplia. Los proveedores indicaron que muchos pacientes no entienden cómo usar los servicios preventivos y la atención primaria, o cómo manejar las afecciones de salud. Los proveedores señalaron que podría ser necesario un mayor enfoque en la educación para la salud, dada la alta prevalencia de personas que sufren de obesidad, diabetes y que tienen caries. En Puerto Rico, el hospital en donde nacen la mayor proporción de bebés en la isla informó haber trabajado con March of Dimes en programas de educación para pacientes sobre atención prenatal y posnatal. Algunos proveedores informaron problemas con la adherencia de los pacientes a los planes de tratamiento, debido en parte a la capacidad limitada para las actividades de administración de casos, así como a la falta de educación del paciente sobre la necesidad de seguimiento. Describieron un enfoque en la educación preventiva y primaria, y la alfabetización en salud, como algunos de los determinantes sociales más importantes en sus comunidades. Además, algunos proveedores notaron el alto costo de las frutas y verduras frescas, contribuyendo a condiciones de salud que son prevenibles.
En el contexto de las presiones fiscales y los esfuerzos de recuperación de huracanes, ambos territorios están comprometidos con esfuerzos de reforma del sistema de prestación para abordar los problemas clave de acceso y financiamiento. En Puerto Rico, las reformas de atención administrada, llamadas Vital, se implementaron en 2018 y tienen como objetivo reducir el gasto en atención de salud y racionalizar los costos administrativos (Recuadro 1). Las reformas en USVI son más amplias que las de Medicaid y están diseñadas para mejorar el acceso y la atención coordinada. Muchas reformas de USVI se están produciendo a través de varias fuentes de fondos federales (por ejemplo, subvenciones de SAMHSA, CDC y FEMA). Estos esfuerzos incluyen un nuevo programa de “Atención de paramedicina comunitaria” para pacientes en el hogar, un comité directivo de salud del comportamiento y un grupo de trabajo de administración de la atención. Consulte el recuadro 2 para obtener más información sobre las reformas de atención médica administrada en Puerto Rico.
Recuadro 2: Reformas de atención administrada en Puerto Rico
Las reformas de atención administrada en Puerto Rico incluyen una transición de un esecenario en el que una MCO operaba en cada una de las nueve regiones, al nuevo sistema llamado Vital. En Vital, cinco MCOs compiten por los beneficiarios en todo el territorio. ASES, la agencia de seguros de salud de Puerto Rico, promovió que Vital ofreciera a los pacientes más opciones de planes, mejorando el acceso a los proveedores a través de un modelo para todo el territorio y reduciendo los costos a través de la competencia y la administración simplificada.
Las reformas de la atención médica administrada forman parte de un conjunto más amplio de reformas incluidas en el plan fiscal que FOMB aprobó en octubre de 2018, que impone importantes recortes al programa de Medicaid. En marzo de 2019, el FOMB revisó los objetivos para el año fiscal 2023 de $826 millones a $671 millones para evitar “dificultades excesivas para la población de Medicaid en forma de reducciones de servicios”11; sin embargo, la FOMB y el gobierno de Puerto Rico continúan las discusiones sobre los niveles y las implicaciones de estos objetivos. Además de la transición a Vital, el plan fiscal exige medidas de contención de costos de Medicaid, como pagos reducidos a las MCO por miembro por mes (PMPM); nuevos programas de atención para beneficiarios de alta necesidad que requieren de atención de alto costo (HCHN); mecanismos de reducción de fraude y abuso; y reducciones en las tarifas de los proveedores12. Si no se alcanzan los objetivos de ahorro, podrían producirse recortes adicionales de beneficios, o aumentos en los copagos de los beneficiarios.
Desde el inicio de la inscripción abierta el 1 de noviembre de 2018, la implementación de Vital en Puerto Rico ha creado desafíos para las MCOs. Al momento de las entrevistas para este informe, los pacientes aún podían cambiarse de plan después que la inscripción abierta terminara el 31 de enero de 2019. Las MCOs no estaban seguras de los pagos totales límites porque no sabían qué planes elegirían los miembros, y qué tarifas se les asignaría. Debido a esta incertidumbre, las MCOs no pudieron determinar las tasas de reembolso de los proveedores. Las MCOs también describieron los desafíos en la construcción de redes de proveedores en todo el territorio después de haber operado en una región limitada durante años, y la necesidad de dedicar recursos para construir programas en nuevas regiones que pueden tener solo unos pocos afiliados. Las MCOs informaron sentirse limitadas por el índice de pérdida médica (MLR) del 92% de Vital, dado los requisitos para gastar recursos en nuevos modelos de atención para sus afiliados de HCHN; si bien el programa HCHN puede ayudar a mejorar la atención y reducir los costos a largo plazo, requiere inversiones iniciales. En términos más generales, las MCOs expresaron su preocupación sobre los objetivos para reducir los costos, ya que las tasas de PMPM ya son bajas, y también sobre cómo cumplir con las altas expectativas de los pacientes sobre las reformas.
Los proveedores y los afiliados también han experimentado desafíos con el lanzamiento de Vital. Para los proveedores, estos desafíos incluyeron tratar con múltiples MCOs, tasas y modelos de atención de HCHN. Sin saber las tasas de reembolso de MCO, fue difícil para las clínicas y los hospitales reclutar médicos. Los proveedores también describieron la incertidumbre sobre el estado de cobertura de sus pacientes, y los proveedores más pequeños, algunos sin sistemas tecnológicos (IT) sofisticados, informaron dificultades para recopilar datos de los pacientes (utilizados por ASES para asignar a los pacientes a los 37 nuevos rangos de tarifas). Algunas clínicas más pequeñas se agruparon para abordar los problemas de contratación, reembolso y clasificación de pacientes. Los beneficiarios expresaron confusión relacionada con la inscripción automática en los nuevos planes, las formas de cambiar los planes para mantener a los proveedores existentes y los nuevos procesos para obtener referencias para servicios especializados o para acceder a recetas. Es posible que algunos afiliados hayan perdido sus beneficios de Medicaid, pensando que la elección de un nuevo plan había reemplazado la necesidad de completar el proceso de re determinación. ASES informó responder a estos desafíos al estandarizar los procesos de referencia y autorización previa, simplificando los procesos de re determinación de elegibilidad y estableciendo ciertas garantías de precios durante la transición.
¿Cuáles son las posibles consecuencias de que ninguna acción federal aborde la expiración de los fondos federales temporales de Medicaid?
Es probable que la expiración de los fondos federales temporales de Medicaid genere presiones fiscales o déficits sustanciales para los presupuestos de los territorios. Los fondos de ACA y de la BBA han apoyado los presupuestos y la cobertura, por lo que la expiración de estos fondos dará lugar a brechas fiscales significativas. Los funcionarios de Puerto Rico proyectan que el retorno a la financiación tradicional después de septiembre de 2019 significaría que los fondos federales del territorio para el año fiscal 2020 se agotarían en marzo o abril de ese año13. Ambos territorios han indicado que sería imposible utilizar los recursos del territorio para compensar la pérdida de fondos federales. Previendo la reducción de los fondos federales y la necesidad de mitigar los aumentos en los fondos locales, el plan fiscal de la FOMB contempla la reducción de los gastos y las reformas en Puerto Rico (consulte el recuadro 2).
Los gastos de Medicaid proyectados para los años fiscales 2020 y 2021 muestran que, sin fondos federales adicionales, Puerto Rico y USVI enfrentarían un déficit de fondos de entre un tercio y la mitad de los costos del programa. Por ejemplo, si el FMAP de Puerto Rico regresara al 55% en octubre de 2019 y el territorio no recibiera fondos federales adicionales más allá del límite legal y los fondos de ACA restantes entre septiembre y diciembre de 2019, los fondos disponibles no alcanzarían para los costos proyectados del programa de $1,000 millones en el año fiscal 2020 (Gráfico3). En el año fiscal 2021, después que todos los fondos federales suplementarios expiraran, Puerto Rico experimentaría un déficit de $1.5 mil millones, o la mitad de los costos proyectados del programa. En USVI, los gastos proyectados para el año fiscal 2020 muestran que un retorno al financiamiento tradicional con el FMAP del 55% dejaría el territorio con un déficit de aproximadamente $31.3 millones, aproximadamente el 40% de los costos proyectados del programa (Gráfico 5).
El vencimiento de los fondos federales podría ocasionar graves pérdidas de cobertura, recortes de beneficios y aumentos en la atención no compensada. Funcionarios del territorio expresaron temor de no poder compensar la pérdida de fondos federales vencidos con fondos locales, lo que tendría graves implicaciones para la cobertura, los beneficios y los proveedores. Algunos funcionarios del territorio describieron los efectos potenciales como “devastadores”, “catastróficos” y “aterradores”. El MACPAC estima que, sin fondos federales adicionales, Puerto Rico debería reducir la inscripción total de Medicaid de aproximadamente 1.2 millones en aproximadamente un tercio a la mitad, según las contribuciones del territorio14, y los funcionarios predicen un gran aumento de la población sin seguro. Además, las estimaciones de MACPAC muestran que incluso la eliminación completa de la cobertura de servicios dentales y medicamentos recetados de Puerto Rico (dado que los medicamentos representan la mayor parte de los costos del programa del territorio) no generarían suficientes ahorros al programa para compensar la pérdida de los fondos federales15. En USVI, la expiración de la financiación podría requerir que el territorio recorte a 18,000 afiliados de una población actual de casi 28,00016. En ambos territorios, los proveedores están preocupados por la pérdida de los ingresos de Medicaid y los aumentos en la atención no compensada en caso de que expiraran los fondos federales. Para los hospitales de la red de seguridad en USVI, el vencimiento de la financiación significaría más atención no compensada y más visitas a las salas de emergencia, agotando sus recursos, amenazando la solvencia y poniendo en riesgo el posible cierre del hospital.
Para las personas inscritas en Medicaid, la pérdida de cobertura resultaría en un acceso restringido a los servicios de atención médica, así como también inestabilidad financiera. Los beneficiarios de Medicaid en ambos territorios describieron la importancia del programa para sus vidas, salud y estabilidad financiera. Si bien algunos describieron los desafíos relacionados con la escasez de proveedores, los tiempos de espera para las citas y los procedimientos de referencia confusos, describieron a Medicaid como “vital” y “la única opción” de cobertura de atención médica. Muchos afiliados, tanto en Puerto Rico como en USVI, citaron el acceso a los medicamentos recetados como una de sus necesidades y beneficios más críticos de la cobertura de Medicaid. Otros servicios que mencionaron como razones para necesitar cobertura de Medicaid incluyen salud mental, exámenes de detección y servicios preventivos, servicios de laboratorio y de especialistas, y atención de emergencia. Algunos beneficiarios habían escuchado rumores de posibles recortes de fondos al programa y afirmaron que, si como resultado perdieran la cobertura, se verían obligados a tomar medidas como buscar un tercer empleo, pagar los costos de atención médica de su bolsillo o utilizar remedios naturales. Señalaron que la pérdida de cobertura afectaría más seriamente a los adultos mayores y a las personas con afecciones de salud, ya que esas personas a menudo dependen de Medicaid para el tratamiento de condiciones crónicas.
Las agencias de Medicaid de los territorios reconocieron la necesidad de planes de contingencia en caso que los fondos federales expiren, señalando que estos planes pueden generar ansiedad entre los beneficiarios y proveedores, y desviar la atención de la implementación de nuevas iniciativas. Similar a la experiencia que muchos estados tuvieron con la expiración de los fondos para CHIP en 2018, las agencias de Medicaid necesitarían gastar energía administrativa en el desarrollo de anuncios para restringir los beneficios o la cobertura muchos meses antes que los fondos expiren. Estos esfuerzos podrían crear confusión para los afiliados, proveedores y planes en Puerto Rico y aumentar la emigración, lo cual sería innecesario si el Congreso finalmente aprueba nuevos fondos. En medio de esta incertidumbre, las MCOs todavía están trabajando para invertir en sus poblaciones de pacientes e implementar programas para los miembros de HCHN. Las MCOs trabajaban en estrecha colaboración con el gobierno de Puerto Rico para desarrollar planes para el escenario potencial en el que tengan que enfrentarse fondos insuficientes para financiar la prestación de servicios. En USVI, esta planificación si expirara el financiamiento va en contra de los esfuerzos en curso para llevar a cabo actividades de extensión de inscripción para aquellos actualmente elegibles pero que no tienen Medicaid.
¿Cuáles son las opciones para la acción federal?
Las opciones del Congreso para abordar los problemas de financiamiento de Medicaid en Puerto Rico y USVI (así como en los otros territorios) incluyen aumentar o eliminar el límite de financiamiento y mantener o aumentar el FMAP. Aumentar el límite de financiación podría incluir una opción para agregar una asignación adicional similar al financiamiento proporcionado a través de ACA o la BBA. Un aumento en el FMAP podría significar aumentar el FMAP legal o permitir que el FMAP se calcule en función del ingreso per cápita, como se calcula en los estados. Un 83% del FMAP es el máximo permitido legalmente y reflejaría los ingresos per cápita más bajos en los territorios. El Congreso también decidiría si la financiación federal adicional es permanente o por tiempo limitado. Los gobernadores de los territorios declararon ante el Comité de Recursos Naturales del Senado en febrero de 2019 sobre la necesidad de un apoyo federal de Medicaid más adecuado y permanente, describiendo el posible “daño catastrófico” del abismo fiscal de septiembre de 2019.
Las opciones específicas para Puerto Rico incluyen la legislación federal propuesta, así como una solicitud del gobernador. El 1 de mayo de 2019, el gobernador de Puerto Rico, Ricardo Rosselló, envió una solicitud formal al Congreso de $15.1 mil millones en fondos de Medicaid durante cinco años, sujeto a un FMAP del 83%17. En apoyo de su solicitud, el gobernador Rosselló presentó cinco medidas de sostenibilidad necesarias para estabilizar el programa de Medicaid y el sistema de atención médica de Puerto Rico, y señaló que los fondos solicitados ayudarían a implementar estas medidas18. Estas medidas incluyen la retención de proveedores, la cobertura de medicación contra la hepatitis C, el apoyo para los hospitales de Puerto Rico, la cobertura de la Parte B de Medicare para los afiliados con doble elegibilidad, y los cambios de elegibilidad para abordar las diferencias entre los niveles de pobreza locales y federales19. La solicitud de Rosselló enfatiza la necesidad de financiamiento plurianual para brindar estabilidad en el sistema de atención médica de Puerto Rico, lo que permitiría a los legisladores trabajar en reformas de financiamiento a más largo plazo que podrían terminar con las diferencias estructurales entre el financiamiento estatal y territorial de Medicaid y alcanzar la paridad en términos de financiamiento sin un monto límite. Además, la representante de Puerto Rico Jenniffer González-Colón presentó la R.2306, que eliminaría permanentemente el FMAP del 55% a partir del año fiscal 2020 y aumentaría el límite a $2.65 mil millones para el año fiscal 2020 y 2021.
Otra legislación propuesta abordaría la financiación de Medicaid para los cinco territorios de los Estados Unidos, incluida Samoa Americana, el Commonwealth de las Islas Marianas del Norte y Guam. Por ejemplo, la HR 1354, la Ley de Equidad en la Salud de los Territorios de 2019, brindaría una opción a más largo plazo o permanente para alcanzar el límite de financiamiento de Medicaid y eliminar el FMAP del 55% a partir del año fiscal 2020. Bajo la HR 1354, los territorios recibirían fondos federales para Medicaid sin un tope límite, sujetos a un FMAP calculado como se calcula para los estados. El Congreso también podría considerar opciones más limitadas para abordar el déficit de fondos y/o el FMAP, así como otras opciones para aumentar aún más el apoyo federal.
Estimaciones de las opciones federales para Puerto Rico
Aumentar el financiamiento federal para abordar el déficit en el financiamiento del programa, que ocurriría si este financiamiento volviera a una tener un límite legal establecido en un FMAP del 55%, más un aumento del FMAP del 83%, podría proporcionar $1.9 mil millones en fondos federales adicionales para Puerto Rico en el año fiscal 2021. Los gastos de Medicaid proyectados para los años fiscales 2020 y 2021 muestran que, sin fondos federales adicionales, Puerto Rico enfrentaría un déficit de fondos de $1,000 millones en el año fiscal 2020 y de $1.5 mil millones en el año fiscal 2021, la mitad de los costos proyectados para el programa. Las estimaciones de estos déficits reflejan las proyecciones actuales para el gasto del programa y el gasto del territorio a un FMAP de 55%. Además de abordar el déficit con nuevos fondos federales, aumentar el FMAP a un 83%, la tasa que recibiría Puerto Rico si fuera un estado, proporcionaría fondos federales adicionales y reduciría las contribuciones requeridas del territorio. Abordar el déficit, además de aumentar el FMAP al 83%, le otorgaría a Puerto Rico $1.4 mil millones en nuevos dólares federales en el año fiscal 2020 y $1.9 mil millones en el año fiscal 2021 (Gráfico 3).
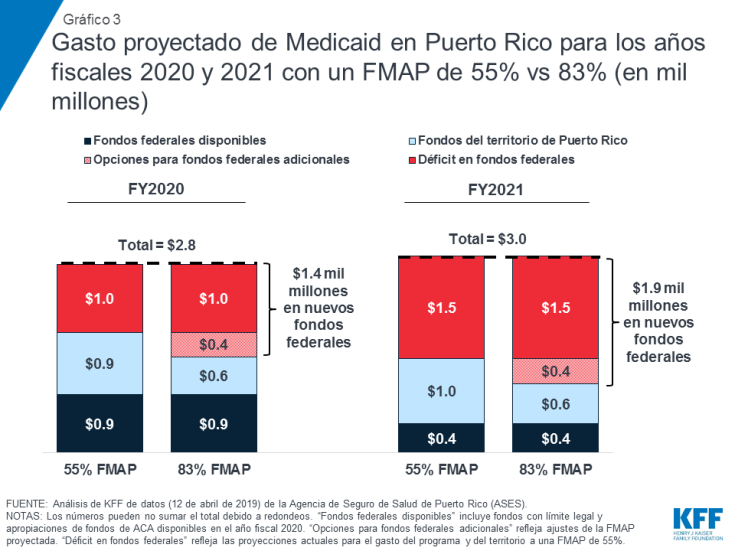
Gráfico 3: Gasto proyectado de Medicaid en Puerto Rico para los años fiscales 2020 y 2021 con un FMAP de 55% vs 83% (en mil millones)
Además de los nuevos fondos federales para abordar el déficit y aumentar el FMAP, el Congreso podría considerar otorgar fondos federales adicionales para que Puerto Rico pueda abordar las deficiencias en los reembolsos o los beneficios. Los análisis de MACPAC muestran que el gasto actual en Puerto Rico por persona inscrita es considerablemente más bajo comparado con los estados. Puerto Rico tendría que aumentar su gasto en un 56% para igualar el gasto por beneficiario con el del estado que tiene el gasto más bajo20. Con suficiente financiamiento federal, Puerto Rico podría aumentar su gasto por beneficiario para mejorar las bajas tasas de reembolso a los proveedores, y el acceso a ciertos servicios o recetas, como medicamentos para el tratamiento de la hepatitis C. Estos cambios resultarían en un mayor gasto de PMPM. El análisis de KFF de los datos de ASES y MACPAC muestra que un aumento del 50% en el PMPM, con un FMAP del 83%, proporcionaría $2.8 mil millones en nuevos fondos federales en el año fiscal 2021 ($1.5 mil millones para abordar el déficit en el mantenimiento del programa actual al 55% de FMAP y $1.3 mil millones adicionales para aumentar el FMAP y el gasto de PMPM) (Gráfico 4). Abordar cambios en la elegibilidad u otros cambios al programa podrían requerir de fondos federales adicionales.
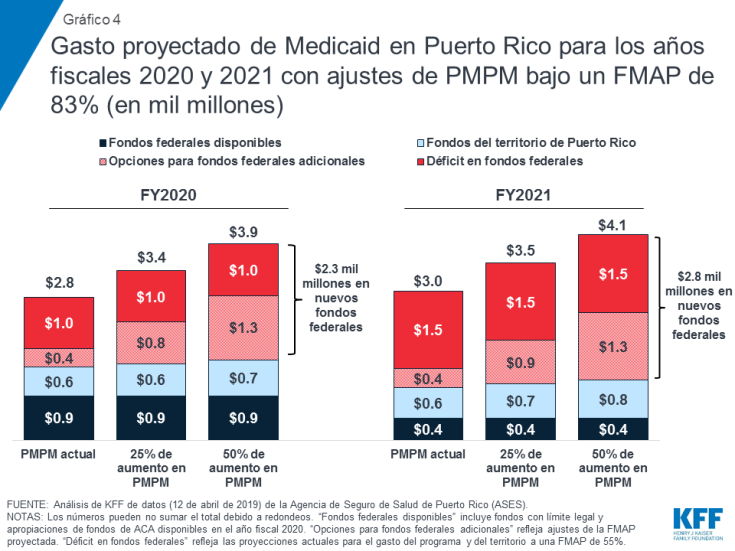
Gráfico 4: Gasto proyectado de Medicaid en Puerto Rico para los años fiscales 2020 y 2021 con ajustes de PMPM bajo un FMAP de 83% (en mil millones)
Estimaciones de opciones federales para USVI
USVI tiene opciones similares para aumentar el financiamiento federal y el FMAP. En USVI, los gastos proyectados para el año fiscal 2020 muestran que un regreso al financiamiento tradicional con el FMAP del 55% y el límite legal dejaría a USVI con un déficit de aproximadamente $31.3 millones, alrededor del 40% de los costos proyectados del programa. El aumento del FMAP al 83% podría requerir $45.9 millones en fondos federales por encima de los niveles actualmente asignados ($14.6 millones más que el déficit proyectado de referencia) (Gráfico 5). Al igual que las estimaciones en Puerto Rico, el apoyo federal adicional, más allá de abordar el déficit, y el FMAP de 83% podrían ayudar al territorio a abordar las tasas de reembolso a proveedores o ampliar los beneficios de Medicaid.
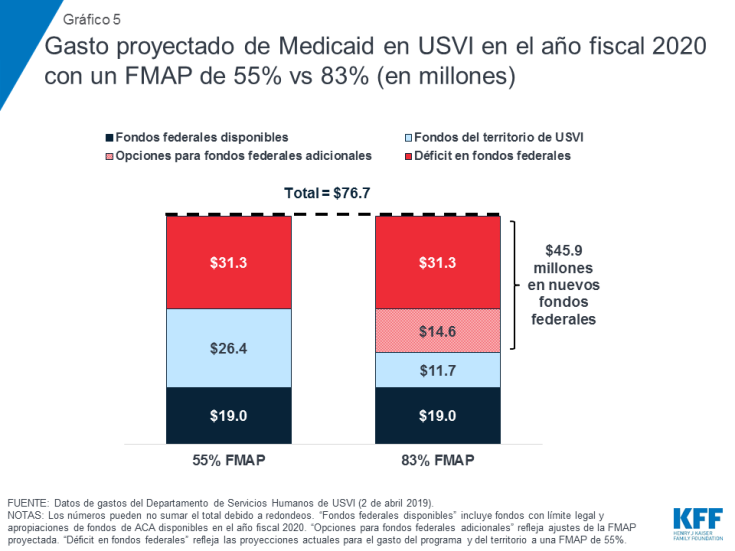
Gráfico 5: Gasto proyectado de Medicaid en USVI en el año fiscal 2020 con un FMAP de 55% vs 83% (en millones)
¿Qué viene después?
A principios de mayo de 2019, los funcionarios electos del territorio estaban impulsando una legislación para apoyar la ayuda en casos de desastre y el Programa de Asistencia Nutricional de Puerto Rico (NAP), para el cual el financiamiento federal expiró a fines de marzo de 2019. Al igual que su programa Medicaid, el NAP de Puerto Rico difiere de los Programas de Asistencia de Nutrición Suplementaria (SNAP) de los estados, en la medida en que NAP es un beneficio limitado y depende de las asignaciones del Congreso. Aproximadamente un tercio de los puertorriqueños están inscritos en NAP21, y Puerto Rico comenzó a recortar los servicios para estos beneficiarios a principios de marzo, a medida que los fondos comenzaron a disminuir22. El financiamiento para NAP se ha incluido en los amplios proyectos de ley de la Cámara de Representantes y el Senado para el alivio de desastres, pero las propuestas han diferido en el nivel de fondos de recuperación de desastres para Puerto Rico más allá de NAP. Cuando el Congreso regresó del receso, en mayo de 2019, continuaron el debate sobre la ayuda en casos de desastre, ya que un nuevo proyecto de ley del Senado incluyó $300 millones en fondos adicionales para Puerto Rico. Los proyectos de ley de ayuda en casos de desastre no incluyen disposiciones sobre el financiamiento de Medicaid.
Si el Congreso no aborda el abismo de financiamiento de Medicaid, Puerto Rico y USVI enfrentarán graves déficits de financiamiento. Entre las opciones de acción del Congreso se encuentra la solicitud del Gobernador Rosselló, de cinco años de mayor financiamiento federal con un FMAP del 83%, así como la consideración de opciones a más largo plazo o permanentes, como la HR1354, la Ley de Equidad en la Salud de los Territorios de 2019. El Congreso también podría considerar opciones más limitadas para abordar el déficit de financiamiento y/o FMAP, así como otras opciones para aumentar aún más el apoyo federal.
Conclusión
A medida que Puerto Rico y USVI continúan con sus procesos de reconstrucción luego de los huracanes de septiembre de 2017, que devastaron sus economías y sistemas de atención médica, el vencimiento programado para septiembre de 2019 de la mayoría de los fondos federales temporales de Medicaid podría causar importantes déficits de fondos que afectarían la cobertura de Medicaid y el acceso de los residentes a servicios de atención de salud. Las opciones para que el Congreso aborde los problemas de financiamiento de Medicaid en Puerto Rico y USVI incluyen aumentar o eliminar el límite de financiamiento y mantener o aumentar el FMAP. Los funcionarios electos del territorio y los miembros del Congreso están considerando propuestas de leyes para evitar el abismo fiscal de Medicaid y estabilizar los programas de Medicaid en los territorios a corto plazo, mientras abordan soluciones permanentes a largo plazo para los problemas de financiamiento. Sin embargo, mientras tanto, la incertidumbre sobre este financiamiento contribuye a la inestabilidad en el sistema de atención de salud, requiriendo recursos administrativos para establecer planes de contingencia, creando confusión para los proveedores y beneficiarios, y limitando las capacidades de los territorios para avanzar con reformas complejas del sistema de prestación. Si bien la expiración del financiamiento para desastres es exclusiva de Puerto Rico y USVI, los otros territorios de los Estados Unidos (Samoa Americana, el Commonwealth de las Islas Marianas del Norte y Guam) también enfrentan el vencimiento de los fondos de ACA. Por ende, las reformas de financiamiento de Medicaid que examinan los problemas en torno al límite y el FMAP podrían considerarse para todos los territorios.